Distonía laríngea post COVID-19: reporte de dos casos y posible explicación fisiopatogénica
Post-COVID-19 Laryngeal Dystonia: Report of Two Cases and Potential Pathophysiological Explanation

Esta obra está bajo una licencia internacional Creative Commons Atribución-NoComercial-SinDerivadas 4.0.
Mostrar biografía de los autores
La distonía laríngea (DL), también conocida como disfonía espasmódica, es un desorden focal tarea-específico del movimiento, que afecta primariamente la producción de la voz. Los movimientos distónicos de las cuerdas vocales producen fenómenos diferentes, especialmente quiebres o interrupciones vocales y tensión en el tipo de distonía laríngea aductora (DLAD), e interrupciones y soplo o segmentos áfonos en el tipo abductor (DLAB). Más del 80% de pacientes sufren de DLAD o DEAD (disfonía espasmódica aductora).
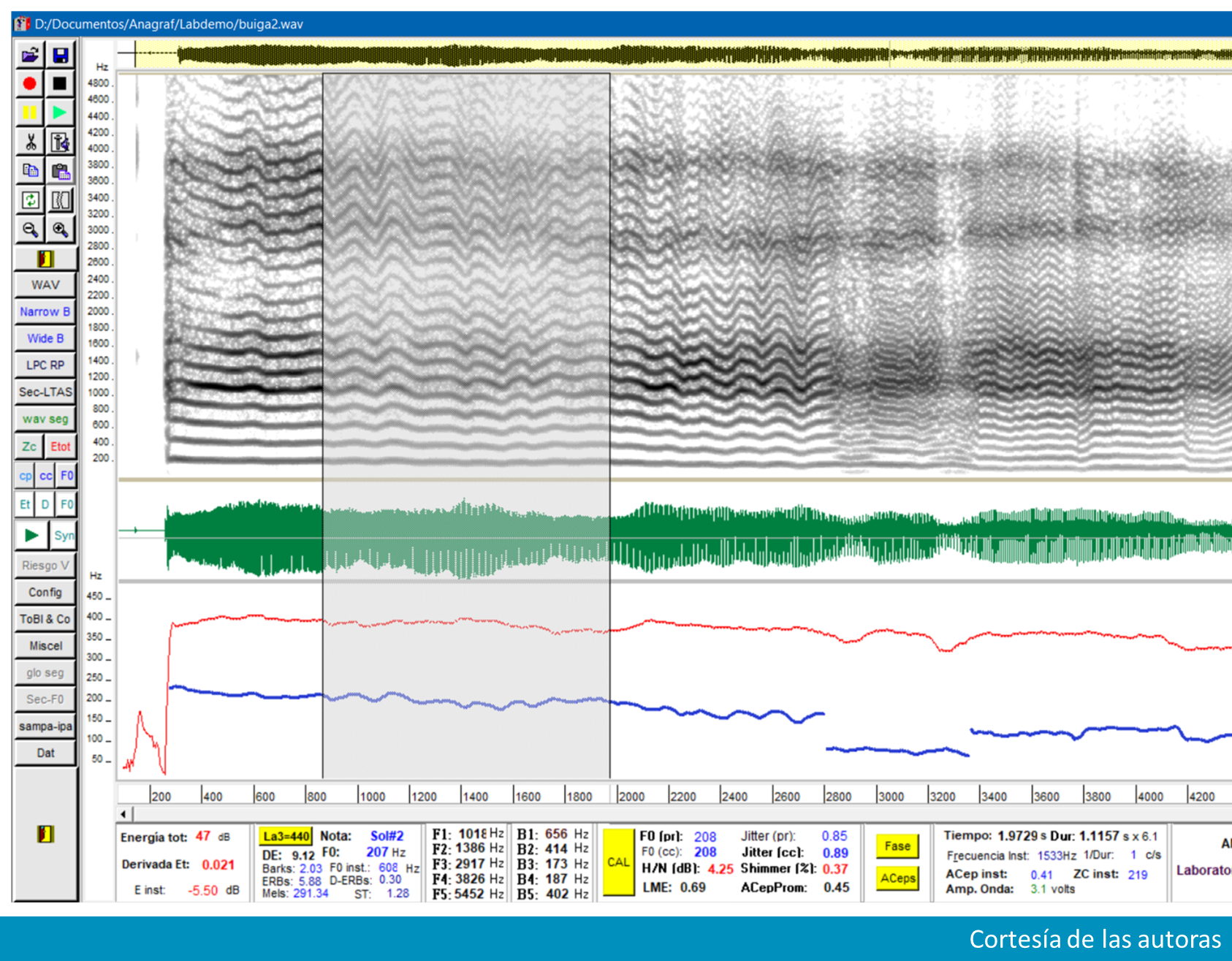
Dos pacientes de sexo femenino desarrollaron DL un mes después de haber contraído una infección del tracto respiratorio superior causada por COVID-19. Ambas presentaron distonía laríngea de tipo aductor. En el análisis acústico de la vocal /a/ sostenida se han observado quiebres o interrupciones, cambios frecuenciales y aperiodicidad. El rango de habla fue estudiado en ambas pacientes mediante el fonetograma, dando un resultado alterado.
Posiblemente la inflamación de los nervios periféricos de la laringe, causada por COVID-19, produjo una alteración sensitiva con una respuesta mal adaptativa en estas pacientes con una base genética quizás predisponente. O la activación inmunológica, o la invasión del germen a través de la vía retrógrada alteraron las redes neuronales involucradas en la génesis de la DL.
Visitas del artículo 601 | Visitas PDF 204
- Blitzer A, Brin MF, Simonyan K , Ozelius LJ, Frucht SJ. Phenomenology, genetics, and CNS network abnormalities in laryngeal dystonia: A 30-year experience. Laringoscope [Internet]. 2018;128(51):S1-S9. doi: https://doi.org/10.1002/lary.27003
- Simonyan K, Barkmeier-Kraemer J, Blitzer A, Hallett M, Houde JF, Jacobson Kimberley T, et al. Laryngeal Dystonia. Multidisciplinary Update on Terminology, Pathophysiology, and Research Priorities. Neurology [Internet]. 2021;96(21):989-1001. doi: http://doi.org/10.1212/WNL.0000000000011922
- Quartarone A, Hallett M. Emerging concepts in the physiological basis of dystonia. Mov Disord [Internet]. 2013;28(7):958-67. doi: http://doi.org/10.1002/mds.25532
- Hintze JM, Ludlow CL, Bansberg SF, Adler CH, Lott DG. Spasmodic Dysphonia: A Review. Part 2: Characterization of Pathophysiology. Otolaryngol Head Neck Surg [Internet]. 2017;157(4):558-64. doi: https://doi.org/10.1177/0194599817728465
- Watts CCW, Whurr R, Nye C. (2007). Inyecciones de toxina botulínica para el tratamiento de la disfonía espasmódica. La Biblioteca Cochrane Plus [Internet]. 2004;(4). doi: https://doi.org/10.1002/14651858.CD004327.pub2
- Barkmeier JM, Case JL, Ludlow CL. Identification of symptoms for spasmodic dysphonia and vocal tremor: A comparison of expert and nonexpert judges. J Commun Disord [Internet]. 2001;34(1-2):21-37. doi: https://doi.org/10.1016/S0021-9924(00)00039-3
- Edgar JD, Sapienza CM, Bidus K, Ludlow CL. Acustic measures of symptoms in abductor spasmodic dysphonia. J Voice [Internet]. 2001;15(3), 362-72. doi: http://doi.org/10.1016/S0892-1997(01)00038-8
- Brandão PRP, Grippe TC, Pereira DA, Munhoz RP, Cardoso F. New-Onset Movement Disorders Associated with COVID-19. Tremor and Other Hyperkinetic Movements [Internet]. 2021 Jul 8;11(1):26. doi: http://dx.doi.org/10.5334/tohm.595
- Chan JL, Murphy KA, Sarna JR. Myoclonus and cerebellar ataxia associated with COVID 19: a case report and systematic review. J Neurol [Internet]. 2021;268(10):3517-48. doi: http://doi.org/10.1007/s00415-021-10458-0
- Elisei NG. Análisis acústico de la voz normal y patológica utilizando dos sistemas diferentes: ANAGRAF y PRAAT. Interdisciplinaria [Internet]. 2012;29(2):339-57. doi: https://doi.org/10.16888/interd.2012.29.2.9
- Gurlekian J, Molina N. Índice de perturbación, de precisión vocal y de grado de aprovechamiento de energía para la evaluación del riesgo vocal. Rev de Logop. Foniatr [Internet] 2012;32(4):156-63. doi: https://doi.org/10.1016/j.rlfa.2012.03.007
- Sapienza CM, Walton S, Murry T. Acoustic variations in adductor spasmodic dysphonia as a function of speech task. J Speech Lang Hear Res [Internet]. 1999;42(1):127-40. doi: http://doi.org/10.1044/jslhr.4201.127
- Sigal L. Disfonías Espasmódicas, estudios acústicos. Rev de Investig en Logop [Internet]. 2013;3(1):34-52. doi: https://doi.org/10.5209/rlog.58683
- Sigal L. Disfonías Espasmódicas. Buenos Aires: Editorial Akadia; 2022. 220 p.
- Chhetri DK, Mendelsohn BA, Blumin JH, Berke GS. Long term flollow-up results of selective laryngeal adductor denervation-reinnervation surgery form adductor spasmodic dysphonia. Laryngoscope [Internet]. 2006;116(4):635-42. doi: https://doi.org/10.1097/01.MLG.0000201990.97955.E4
- Whitchurch M. Adductor Spasmodic Dysphonia versus Muscle Tension Dysphonia: Exploring the precision of phonatory break analysis as a diagnostic test [master’s thesis]. Salt Lake City (UT): The University of Utah; 2008. 50 p. Available from: https://collections.lib.utah.edu/ark:/87278/s6m620v4
- Gurlekian JA, Molina N, Barmat de Mines A, Torres H, de la Arena S, Penna J. Fonetograma de la Voz Hablada: valores de referencia normal para hablantes masculinos y femeninos. 2009. Disponible en: https://es.scribd.com/document/393961920/Fonetograma-de-La-Voz-Hablada-posterUBA3-60x80
- Mahalakshmi AM, Ray B, Tuladhar S, Bhat A, Paneyala S, Patteswari D, et al. Does COVID-19 contribute to development of neurological disease?. Immun Inflamm Dis [Internet]. 2021;9(1):48-58. doi: https://doi.org/10.1002/iid3.387
- Brundin P, Nath A , Beckham JD. Is COVID-19 a Perfect Storm for Parkinson's Disease? Trends Neurosci [Internet]. 2020;43(12):931-3. doi: https://doi.org/10.1016/j.tins.2020.10.009
- Steardo L, Steardo L Jr, Zorec R, Verkhratsky A. Neuroinfection may contribute to pathophysiology and clinical manifestations of COVID-19. Acta Physiol [Internet]. 2020;229(3):e13473. doi: http://doi.org/10.1111/apha.13473
- Algahtani HA, Shirah BH, Alwaf E. Acute cervical dystonia following the BNT162b2 mRNA COVID-19 vaccine. Clin Neurol Neurosurg [Internet]. 2022;218:107304. doi: https://doi.org/10.1016/j.clineuro.2022.107304
- Scorza FA , Scorza CA, Fiorini AC, Finsterer J. Dystonia as a complication of COVID-19 vaccinations is not as rare as portrayed. Clin Neurol Neurosurg [Internet]. 2022;222:107447. doi: http://doi.org/10.1016/j.clineuro.2022.107447
- Grimaldi S, Lagarde S, Harlé JR, Boucraut J, Guedj E. Autoimmune Encephalitis Concomitant with SARS-CoV-2 Infection: Insight from 18F-FDG PET Imaging and Neuronal Autoantibodies. J Nucl Med [Internet]. 2020;61(12):1726-9. doi: http://doi.org/10.2967/jnumed.120.249292
- Marsden CD, Obeso JA, Zarranz JJ, Lang AE. The anatomical basis of symptomatic hemidystonia. Brain [Internet]. 1985;108(2),463-83. doi: https://doi.org/10.1093/brain/108.2.463
- Jinnah HA, Neychev V, Hess EJ. The Anatomical Basis for Dystonia: The Motor Network Model. Tremor Other Hyperkinet Mov [Internet]. 2017;7:1-15. doi: https://doi.org/10.5334/tohm.383
- Neychev VK, Gross RE, Lehéricy S, Hess EJ, Jinnah HA. The functional neuroanatomy of dystonia. Neurobiol Dis [Internet]. 2011;42(2):185-201. doi: http://doi.org/10.1016/j.nbd.2011.01.026
- Fuertinger S, Simonyan K. Connectome-Wide Phenotypical and Genotypical Associations in Focal Dystonia. J Neurosci [Internet]. 2017;37(31):7438-49. doi: https://doi.org/10.1523/JNEUROSCI.0384-17.2017
- De Lima Xavier L, Simonyan K. The extrinsic risk and its association with neural alterations in spasmodic dysphonia. Parkinsonism Relat Disord [Internet]. 2019; 65:117-23. doi: https://doi.org/10.1016/j.parkreldis.2019.05.034